Межреберный невроз: симптомы и лечение
Содержание:
- Как помогает физиотерапия во время реабилитации?
- Особенности головной боли при мигрени
- Почему люди выбирают «КовиВак»?
- Причины появления
- Что делать, если у вас болит справа в боку
- Диагностика
- Диагностика
- Этапы
- Лечение аллергического бронхита
- Причины трахеита
- Методы лечения фарингита
- Виды аллергического отека гортани
- Кому обязательно нужны реабилитационные мероприятия?
- Боли в сердце после употребления алкоголя
- Помощь при болях в сердце после приема алкогольных напитков
- Причины рвоты
- Провоцирующие факторы
Как помогает физиотерапия во время реабилитации?
Физиотерапевтические методы отличаются безопасностью, универсальностью, а главное — доказанной эффективностью. Посредством влияния различных физических сил, явлений на организм переболевшего ковидом стимулируются естественные регенеративные процессы, активируются различные звенья иммунной системы, усиливается дренажная функция, ускоряются обменные процессы, утихает воспаление.
Восстановить здоровье после коронавируса помогает:
- магнитотерапия;
- фонофорез;
- прессотерапия;
- электротерапия;
- лазеротерапия;
- ВЛОК;
- INDIBA-терапия;
- микротоковая терапия;
- терапия Hivamat и др.
Так как чаще всего вирус лёгкие, большое значение в восстановлении играет дыхательная гимнастика. Она позволяет увеличить объём органа, устранить одышку, гипоксию. Порой достаточно курса 5-15-минутных занятий 3-4 раза в день для тренировки диафрагмы, улучшения работы дыхательной мускулатуры, мобилизации секрета лёгких.
Особенности головной боли при мигрени
Где болит и как отличить
Чаще приступ мигрени начинается утром или ночью, но может появиться в любое другое время. У человека начинает мучительно болеть левая или правая половина (реже – вся голова), в височной или глазной области. Боль сначала пульсирующая, затем – сдавливающая либо распирающая.
Она усиливается от внешних раздражителей – громких звуков, резких запахов, яркого света. Часто сопровождается слезотечением из одного глаза. На стороне боли глазная щель сужается, иногда заметна пульсация височной артерии.
Характерные для мигрени зрительные аномалии – светящиеся круги, двоящиеся очертания окружающих предметов. Иногда поле зрения как-бы выпадает. Приступ часто заканчивается долгим тяжелым сном. У женщин и мужчин заболевание проявляется одинаково.
Почему люди выбирают «КовиВак»?
ЧЕМ ОТЛИЧАЕТСЯ КовиВак от других вакцин И КАК ОБЪЯСНЯЕТСЯ АЖИОТАЖНЫЙ СПРОС НА НЕГО?
«КовиВак» — одна из самых загадочных российских вакцин и она никогда не была в широком доступе. Ее разработали в Федеральном научном центре исследований и разработки иммунобилогических препаратов им М.П. Чумакова, который основан в 1957 году на базе Института полиомиелита и вирусных энцефалитов имени М. П. Чумакова РАМН для разработки технологии вакцины против полиомиелита.
Предприятие является единственным российским производителем «живых» вакцин от полиомиелита и единственным российским поставщиком Всемирной организации здравоохранения и UNICEF (международная организация, действующая под эгидой ООН).
Вирусолог Михаил Чумаков, в честь которого назван центр, со своей женой Мариной Ворошиловой и академиком Анатолием Смородинцевым при сотрудничестве с США в 1956 году организовал первое в мире производство и клинические испытания «живой» полиомиелитной вакцины. Вакцина, производимая в институте Чумакова, экспортировалась в более чем 60 стран мира и помогла справиться со вспышками болезни во многих из них.
Институт разработал вакцину от клещевого энцефалита, желтой лихорадки, и самую популярную в России антирабическую вакцину против бешенства (сейчас центр обеспечивает около 70% ее потребности в стране).
Причины появления
Боль может возникать периодами. Иногда это обычный спазм, а в некоторых случаях — приступы болевых ощущений. Также неприятные чувства могут начаться во время вдоха-выдоха, резких телодвижений, таких, как кашель или чихание. Врачи различают первичные и вторичные причины появления межреберной невралгии.
Первичные:
- проблемы с позвоночником. Это могут быть потеря эластичности межпозвоночных дисков, инфекция или воспаление в корешках и суставах позвонка;
- неправильная осанка. Также одна из первичных причин, она встречается у большинства людей, которые ведут малоактивный образ жизни, постоянно сидят в одном положении, сутулятся;
- переломы ребер. Сюда входит деформация грудного отдела, его патология или опухоль.
Из вторичных причин выделяют:
- переохлаждение организма человека;
- долгое сидение на сквозняках;
- инфекционные заболевания, связанные с легкими: пневмония, трахеобронхит;
- болезни сердца: инфаркт миокарда, ишемия, расслаивающая аневризма аорты;
- проблемы с молочными железами у женщин, такие, как опухоль или воспаление;
- неправильное функционирование органов желудочно-кишечного тракта. Например, пептическая язва, панкреатит.
Но главной и наиболее распространенной причиной межреберного невроза является стресс. Люди, находящиеся в постоянном напряжении, отмечают у себя скованность в движениях и спазме мышц. Именно поэтому любое резкое движение отдается болью и может спровоцировать межреберную невралгию.
Что делать, если у вас болит справа в боку
Как видите, боль в боку может быть симптомом самых разных проблем со здоровьем. Поэтому игнорировать ее не стоит — обязательно покажитесь врачу. «Не всегда остроту заболевания, послужившего причиной ситуации, можно определить по характеру болевого синдрома. Это относится, прежде всего, к пожилым людям и пациентам, страдающим сахарным диабетом — серьезные заболевания брюшной полости могут протекать стерто (болевой синдром может быть не выражен вовсе или исчезать полностью), — говорит Булат Юнусов. — Таким образом, если боли в животе не проходят в течение нескольких часов и сопровождаются повышением температуры тела, тошнотой, рвотой, потерей аппетита, нарушениями стула (запор или диарея), дискомфортом при мочеиспускании, снижением артериального давления, то единственным верным решением является очная консультация врача».
Можно ли принимать лекарства, если у вас сильная боль в правом боку? Да, но с осторожностью. «Не следует самостоятельно прибегать к приему анальгетиков, так как это может „смазать“ клиническую картину заболевания, что приведет к несвоевременной постановке правильного диагноза, — говорит Булат Юнусов
— Единственное, возможен прием спазмолитиков (например, но-шпы): эти препараты снимают спазм мускулатуры внутренних органов и направлены на устранение причины болевого синдрома, при воспалительных же заболеваниях они, как правило, обезболивающего эффекта не дают».
В целом, врачи отрицательно относятся к самолечению. «В домашних условиях невозможно гарантировано облегчить боль без вреда для организма в целом. Вы можете притупить чувство дискомфорта, тем самым облегчив свои мучения лишь на время. Кроме того, занимаясь самолечением, совершенно непреднамеренно вы можете покалечить какой-то другой орган, который изначально не имел к боли в правом боку никакого отношения. Лечение дома является небезопасным средством устранения проблемы».
Лучший выход — записаться к врачу-терапевту и обсудить свое состояние с ним. Иногда решить проблему можно «на удаленке». «Разобраться в состояниях, которые сопровождаются волнообразным течением с тупыми болями в течение длительного времени, возможно, и при дистанционной консультации», — подытоживает Булат Юнусов.
Диагностика
Тщательный осмотр и не менее детальный сбор анамнеза и жалоб – важнейшие составляющие диагностики гипервентиляционного синдрома. Заболевание всегда вызывает большое количество жалоб на работу тех или иных систем и органов, что сразу может натолкнуть на мысль о гипервентиляционном синдроме. Однако окончательный диагноз возможно поставить лишь в случае, когда органические заболевания органов и систем, на которые жалуется пациент, исключены. Чтобы подтвердить их отсутствие, назначаются дополнительные процедуры: УЗИ органов брюшной полости, ЭКГ, УЗИ сердца, спирография и другие.
Тщательный опрос пациента обычно позволяет выявить определенные тревоги, высокое эмоциональное напряжение и прочие изменения. Это называется положительный психогенный анализ, который также наталкивает доктора на мысль о гипервентиляционном синдроме.
Выявить заболевание можно при помощи простого и бесплатного метода, не требующего специального оборудования. Пациенту необходимо часто и глубоко дышать в течение 5 минут. Если гипервентиляционный синдром действительно присутствует, то симптомы начнут проявлять себя. Так как при проявлении симптомов заболевания в выдыхаемом воздухе и крови уменьшается количество углекислого газа, после начала проявления симптоматики пациенту необходимо дышать воздухом с 5%-ным содержанием углекислого газа (в условиях клиники) или дышать в полиэтиленовый пакет. Это поможет избавиться от симптомов.
Исследователи в области медицины разработали уникальный опросник, по результатам которого можно диагностировать заболевание в 9 случаев из 10.
Диагноз гипервентиляционный синдром не может быть поставлен на основании одного конкретного симптома и по результатам дополнительных исследований, опровергающих проблему с беспокоящим органом или системой. Ведь нарушения дыхательной системы могут свидетельствовать и о наличии ряда других заболеваний, куда более страшных (сердечная недостаточность, бронхиальная астма и так далее). Только индивидуальный подход доктора к пациенту в сочетании с современными методиками исследования и полным комплексным обследованием помогут поставить единственно верный диагноз.
Диагностика
Диагноз ставят по клиническим признакам – однообразным приступам с предвестниками, наследственности, периодичности. Также учитывают характерные нарушения обоняния, зрения, слуха и, вкусовых ощущений, онемение рук, лица и вегетативные расстройства – тошноту, рвоту, учащенные мочеиспускания, жидкий стул.
По показаниям назначают дифференциальные диагностические исследования:
- рентгенографию черепа – на ней видят расширенный венозный рисунок;
- дуплексное сканирование сосудов головы;
- функциональные исследования вестибулярного аппарата;
- офтальмоскопию – выявляет характерные изменения глазного дна;
- МРТ головного мозга;
- генетическую консультацию.
Этапы
Классификация Геделя, разработанная Артуром Эрнестом Геделем в 1937 году, описывает четыре стадии анестезии. Современные анестетики и обновленные методы доставки наркозных препаратов улучшили скорость начала анестезии, общую безопасность и восстановление, но четыре стадии остаются, по существу, одинаковыми:
Общая анестезия похожа на коматозное состояние и отличается от сна.
Стадия 1 или индукция. Эта фаза происходит между введением препарата и потерей сознания. Пациент переходит от анальгезии без амнезии к анальгезии с амнезией.
Стадия 2, или стадия возбуждения. Период после потери сознания, характеризующийся возбужденной и бредовой деятельностью. Дыхание и частота сердечных сокращений становятся неустойчивыми, и могут возникнуть тошнота, расширение зрачка и задержка дыхания.
Из-за нерегулярного дыхания и риска рвоты существует опасность удушья. Современные быстродействующие препараты направлены на ограничение времени, затрачиваемого на 2-й этап анестезии.
Стадия 3 или хирургическая анестезия: мышцы расслабляются, рвота прекращается, дыхание угнетается. Движения глаз замедляются, а затем прекращаются. Пациент готов к операции
Стадия 4, или передозировка: если слишком много анестетика было введено, то возникает угнетение деятельности ствола головного мозга. Это приводит к дыхательному и сердечно-сосудистому коллапсу.
Приоритет анестезиолога состоит в том, чтобы как можно быстрее доставить пациента к 3-й стадии анестезии и держать его там в течение всей операции.
Лечение аллергического бронхита
Аллергический бронхит симптомы и лечение у взрослых проводится после комплексного диагностического обследования. Постановка диагноза осуществляется на основе первичного осмотра пациента, детального изучения анамнеза, проведения лабораторного и инструментального диагностического обследования.
Чтобы выявить воспалительный процесс в бронхах, врач дает направление на такие процедуры:
- общий анализ крови;
- бактериологический посев мокроты;
- рентгенография грудной клетки;
- спирометрия.
Также важно выявить аллерген, потому что без его устранения медикаментозное лечение не принесет должных результатов и при последующем контакте с раздражителем болезнь рецидивирует
Для идентификации возбудителя назначаются такие процедуры:
- аллергические пробы;
- анализ крови на иммуноглобулины;
- иммуноблоттинг.
Человек, склонный к аллергическим реакциям, должен исключить из жизни все факторы, провоцирующие острый иммунный ответ:
- пыль;
- животных;
- одежду из натуральной шерсти;
- постельные принадлежности с такими наполнителями как пух, перо;
- некоторые продукты, например, мед, цитрусовые, шоколад и пр.;
- агрессивные средства гигиены и стирки;
- некоторые лекарственные средства.
Если аллерген больше не присутствует в жизни человека, риск рецидива аллергического бронхита будет сведен к минимуму
Для предупреждения обострений немаловажно соблюдать правила здорового образа:
- отказаться от вредных привычек, таких как алкоголь, сигареты;
- наладить питание;
- малоподвижному образу жизни отдавать предпочтение активному времяпрепровождению;
- раз в году проходить санаторно-курортное лечение;
- исключить стрессовый фактор.
Причины трахеита
Как правило, трахеит имеет инфекционное происхождение, и вызывается вирусами, бактериями или грибами. Возможно развитие трахеита аллергического происхождения. Чаще всего причиной трахеита являются вирусы (ОРВИ).
Респираторная инфекция (ОРВИ) атакует верхние дыхательные пути. Чтобы попасть глубже, ей нужно проделать более длительный путь, а значит, концентрация возбудителей заболевания там оказывается ниже. Но если заболевание развивается бурно, очаг воспаления распространяется все шире. Как говорят, инфекция «спускается» по дыхательным путям. Так трахеит присоединяется к риниту и фарингиту (ринофаринготрахеит) или к ларингиту (ларинготрахеит). Довольно часто трахеит наблюдается при гриппе.
Инфекция может спуститься ниже трахеи – в бронхи. Если воспалительный процесс присутствует и в трахее и в бронхах, то такая разновидность заболевания называется трахеобронхитом.
Различают острый (до 2-х недель) и хронический трахеит. При хроническом трахеите заболевание проявляется в виде периодов обострений, которые сменяются периодами ослабления или временного исчезновения симптомов.
Методы лечения фарингита
Лечение фарингита обычно осуществляется в домашних условиях, однако если с симптомами фарингита самостоятельно быстро справиться не получается, следует обратиться к врачу. Не стоит доводить дело до хронической формы фарингита.
Выбор курса лечения фарингита зависит от того, какая причина вызвала заболевание. При инфекционной природе фарингита основой лечения становится подавление активности микроорганизмов-возбудителей.
Также важно устранить факторы, способствовавшие развитию фарингита (прежде всего, исключить курение на период лечения). Обязательно следует предпринять действия, направленные на укрепление иммунитета.. При хроническом фарингите важно убедиться, что выздоровление действительно состоялось
Поэтому по окончании курса лечения Вам могут быть назначена повторная сдача анализов. Если этого не сделать, есть вероятность, что активность возбудителя инфекции просто подавлена принимаемыми медикаментами, и после окончания приёма лекарств болезнь вернётся снова.
При хроническом фарингите важно убедиться, что выздоровление действительно состоялось. Поэтому по окончании курса лечения Вам могут быть назначена повторная сдача анализов
Если этого не сделать, есть вероятность, что активность возбудителя инфекции просто подавлена принимаемыми медикаментами, и после окончания приёма лекарств болезнь вернётся снова.
Антибактериальная терапия
В лечении фарингита могут применяться антибиотики. Антибиотики при фарингите действенны только в случае бактериальной инфекции, поэтому применению антибиотиков должен предшествовать бактериологический анализ.
Физиотерапия
Как дополнительный вспомогательный метод лечения при фарингите может использоваться физиотерапия. С этой целью могут применяться электрофорез с применением антисептиков, УВЧ и дарсонвализация.
Профилактика фарингита
В целях профилактики фарингита врачи «Семейного доктора» советуют:
- следить, чтобы дыхание было по преимуществу носовым. При выявлении аденоидов, полипов в носу, искривлённой носовой перегородки причину ротового дыхания желательно устранить;
- укреплять иммунитет, закаливать организм;
- увлажнять воздух в помещении. Нормальная влажность составляет 50-60%;
- чаще менять зубную щётку. Зубная щётка может накапливать вредные микроорганизмы;
- при появлении насморка или других признаков ОРЗ, сразу же начинать лечение.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Виды аллергического отека гортани
Различают острый и хронический аллергический отек.
Острый аллергический отек
В этом случае необходимо вызывать экстренную помощь. Затруднения дыхания явные и внезапные, состояние стремительно ухудшается. Человек дышит прерывисто и часто, в дыхание вовлекаются мышцы плеч, головы и спины, западают надключичные ямки, втягиваются межреберные промежутки. Кожа бледнеет, синеет, пульс растет, у больного может начаться паника. При отсутствии медицинской помощи просвет гортани закрывается полностью, что вызывает асфиксию и смерть.
До прибытия медицинских работников находящихся рядом с больным должны консультировать по телефону, что следует делать. Советы для оказания неотложной помощи при проблемах с дыханием:
- прервать контакт человека с веществом, которое вызвало такую реакцию (если это возможно определить);
- при отравлении продуктами – промыть желудок;
- освободить человека от сдавливания одеждой;
- обеспечить приток свежего воздуха;
- дать антигистаминное средство.
Хронический аллергический отек
В таком случае дискомфорт в горле и сбои дыхания происходят периодически, не усугубляясь, но доставляя человеку очень неприятные ощущения. Такое состояние является следствием некоторых болезней или систематического контакта с аллергеном (например, с плесенью или шерстью животных, находящимися в доме). Его симптомы следующие:
- опухание и покраснение миндалин, язычка и неба;
- сложности при вдохе сильнее, чем при выдохе;
- учащенное дыхание;
- одышка;
- ощущение инородного тела в горле;
- невозможность физических нагрузок из-за усугубления проблем с дыханием.
При этих симптомах обязательно обратитесь к врачу-отоларингологу, чтобы вылечить основное заболевание или убрать аллерген из своего окружения.Хронический аллергический отек гортани опасен тем, что он может резко и внезапно развиться в отек Квинке – когда нарастание клинических проявлений происходит в течение нескольких минут. Отек Квинке характеризуется сильным опуханием шеи и лица, может перейти на слизистую оболочку гортани, вызывая сильный стеноз. При появлении признаков отека Квинке нужно срочно вызвать скорую медицинскую помощь.В случаях хронических аллергий человек обычно в курсе своего состояния, поэтому должен всегда держать под рукой антигистаминные средства, которые остановят прогрессирование состояния
Такие препараты выписывает врач индивидуально – есть разные виды антигистаминных препаратов, и важно подобрать подходящие вам
Кому обязательно нужны реабилитационные мероприятия?
Фиброз лёгких, хроническая усталость, энцефалопатия, инсульт, инфаркт, миокардит, тромбоз, эмболия, гепатит, почечная недостаточность, цистит — это далеко не полный перечень последствий ковида. Даже крепкие и ранее здоровые люди жалуются на одышку, сильную слабость, нарушения ритма сердца, боли неврологического характера. А у 90 % переболевших Ковид-19 наблюдается уменьшение объёма лёгких. Им всем нужна поддерживающая терапия, диета, медицинские и косметологические процедуры. При этом кому-то достаточно немного поберечь себя, чтобы восстановиться. Другим же нужна длительная серьёзная реабилитация.
Особого внимания заслуживают переболевшие ковидом люди со следующими анамнестическими данными:
- пребывание в отделении реанимации и интенсивной терапии;
- подключение к ИВЛ в течение 5 дней и более;
- наличие сопутствующих тяжёлых заболеваний (сахарный диабет, гипертоническая болезнь, сердечная недостаточность, ХПН и пр.);
- возраст 50+;
- патологические изменения в лёгких, обнаруженные на КТ и рентген-снимке, кашель, одышка, плохое самочувствие даже после выздоровления;
- состояние гипоксии, сатурация менее 95 %;
- диагностированное воспаление лёгких или плевры;
- нарушения в работе ЦНС и ПНС, сопровождающиеся миалгией, хроническими головными болями, мигренью, судорогами;
- снижение остроты или отсутствие обоняния, осязания, проблемы со зрением;
- заметное похудение (около 10 % от исходной массы тела) за месяц;
- повышение температуры тела в пределах 37-38 градусов по Цельсию в течение месяца и более, непроходящая слабость;
- психические и психологические проблемы (депрессивное состояние, бессонница, тревожность).
Таким пациентам требуется реабилитация ещё во время пребывания в больнице, на стадии стабилизации состояния.
Боли в сердце после употребления алкоголя
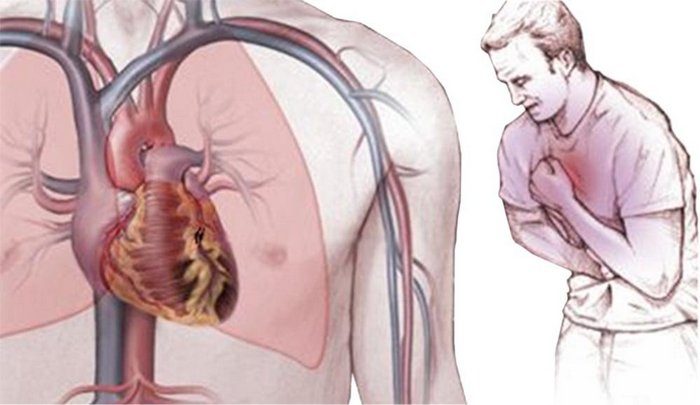
Спиртные напитки пагубно влияют на весь организм в целом, сердечно-сосудистая система при этом не является исключением. После употребления алкоголя могут появиться как слабые боли в сердце, так и тяжелое, крайне опасное для жизни состояние – особенно когда алкоголь принимается человеком, страдающим каким-либо сердечным заболеванием.
Алкоголь считается средством, в определенных ситуациях хорошо понижающим давление. Это так лишь недолгое время сразу после его приема – тогда сосуды начинают расширяться, и давление падает. Однако в среднесрочной перспективе алкоголь также приводит к учащению сердцебиения, что в итоге ведет к повышению артериального давления. Помимо прочего, среди последствий употребления алкоголя можно назвать разрастание в сосудах и сердце соединительной ткани, а также дистрофию сердечных мышц.
В результате патологические процессы в сердце провоцируют развитие кислородного голодания и аритмии. При постоянном приеме спиртных напитков сердце изнашивается очень быстро. К тому же оно увеличивается в размерах – это своего рода компенсаторный механизм, который направлен на снижение нагрузок на ослабленную мышцу, в следствии чего сердце обрастает жировой и соединительной тканью. Такое сердце повышенных размеров называют «бычьим» или «пивным». Патологические изменения сердечной мышцы – это прямое следствие регулярного отравления организма алкоголем.
Принцип действия этанола и всех его производных на сердце и сосуды в наше время достаточно хорошо изучен. Сердечная мышечная ткань получает энергию по большей части из свободных жирных кислот, а спиртное нарушает стандартный процесс окисления и добычи энергии. В результате этого ткани недополучают кислород и подвергаются разрушению со стороны производных процессов окисления. Таким образом в сердце запускаются различные патологические процессы.
Еще одной возможной причиной появления болей в сердце после выпивки выступает обострение хронических болезней сердечно-сосудистой системы. Не даром врачи предупреждают о недопустимости распития алкогольных напитков подобными больными. Ведь на сердце здорового человека спиртное оказывает замедленное разрушающее воздействие, а вот уже поврежденное сердце вполне может и не выдержать таких нагрузок.
Помощь при болях в сердце после приема алкогольных напитков

Во-первых, при резкой или ноющей боли в сердце непосредственно после выпивки следует незамедлительно прекратить принимать алкоголь. Вопросы о причине подобных ощущений должны решаться через врача, ведь без специального оборудования очень сложно определить, понижено или повышено давление, а прием не того лекарства может привести к плачевным последствиям.
Во-вторых, нужно вызвать бригаду скорой помощи либо самостоятельно посетить врача. Поставить верный диагноз можно лишь после прохождения электроэнцефалограммы и остальных обследований. Заболевание сердечно-сосудистой системы может быть спровоцировано и сравнительно коротким опытом в употреблении алкоголя, иногда алкогольная кардиомиопатия развивается всего через 4 года после начала стабильного приема спиртного. Если у пациента имеется предрасположенность к развитию заболеваний сердца на генетическом уровне, сбой в организме может быть вызван крайне легко.
Так что не стоит искать причин, не связанных с алкоголем, если после его распития появляется боль в сердце. Заболевший один раз при определенных условиях орган при повторе этих условий вполне логично может снова заболеть, поэтому откладывать лечение не стоит.
При первых же признаках боли в груди после употребления алкоголя стоит задуматься, настолько ли важно спиртное, чтобы рисковать ради него своим здоровьем? В итоге верным решение так или иначе будет полный отказ от спиртного, а не уменьшение дозы алкоголя. Выбор зависит лишь от человека и его здравомыслия

Причины рвоты
В большинстве случаев рвота обусловлена раздражением рецепторов желудка или, говоря медицинским языком, имеет висцеральное происхождение. Причиной чаще всего являются острые или хронические заболевания самого желудка (острое пищевое отравление, гастрит, язва желудка, пищевая аллергия). Также рецепторы желудка могут реагировать и на заболевания других органов – желчного пузыря, матки, сердца (рвота входит в комплекс возможных симптомов инфаркта миокарда).
Рвота может также иметь центральное происхождение, то есть вызываться патологиями центральной нервной системы (головного мозга), такими как менингит, энцефалит, травмы и опухоли головного мозга. Довольно часто рвота наблюдается при мигрени. Проблемы внутреннего уха также могут приводить к рвоте (в этом случае рвота может наблюдаться на фоне головокружения). При чрезмерном раздражении рецепторов внутреннего уха (при укачивании) вырвать может даже здорового человека, особенно при нетренированности вестибулярного аппарата. Иногда рвота обусловлена эмоциональным расстройством (стрессом) или представляет собой реакцию на то, что вызывает предельное отвращение (условнорефлекторная рвота).
Раздражение рвотного центра может быть вызвана токсическими веществами, переносимыми током крови (гематогенно-токсическая рвота). Токсические вещества могут попасть в организм извне (например, хлор или угарный газ – при вдыхании), а могут вырабатываться в самом организме – в результате нарушенной функции печени или почек.
Провоцирующие факторы
Развитию трахеита способствует целый ряд провоцирующих факторов. Трахеиты неинфекционной природы возникают при содержании домашнего питомца в неблагоприятных условиях и нарушения принципов кормления.
Смешанная форма заболевания возникает при одновременном действии нескольких причин разного характера.
Неблагоприятные факторы окружающей среды
Кошка может заболеть под воздействием целого ряда неблагоприятных факторов окружающей среды, к которым относятся:
- чрезмерно сухой воздух;
- запыленность помещения;
- табачный и древесный дым;
- очень высокая или низкая температура воздуха;
- испарения лакокрасочных изделий, бытовых ядохимикатов, химических реактивов; продуктов нефтепереработки;
- содержание в воздухе мелкодисперсной строительной пыли.
Патология часто возникает в зимний период во время работы батарей центрального отопления, которые сильно сушат воздух в помещении.
Инфекционные причины
Чаще всего у кошек наблюдается инфекционный трахеит, протекающий на фоне бронхита, ринита, фарингита, ларингита. В таком случае, воспаление трахеи вызывается возбудителями, вызывающими патологический процесс в носовой полости, глотке, гортани и бронхах.
Выделяют следующие виды инфекционного трахеита:
- бактериальный – возникает под действием патогенной микрофлоры: стрептококков, золотистого стафилококка, микоплазм, пастерелл;
- вирусный — возбудителем патологии являются различные вирусные агенты: аденовирусы и реовирусы, вирусы гриппа, парагриппа, герпеса, чумы;
- грибковый – развивается на фоне аспергиллеза, актиномикоза, кандидоза;
- паразитарный – развивается во время миграции гельминтов через дыхательную систему;
- смешанный – возникает при присоединении бактериальной инфекции к вирусной форме заболевания.
Осложнения простудных заболеваний
Простудные заболевания – еще одна распространенная причина трахеита у кошек. Чаще всего воспаление трахеи у домашних питомцев на фоне простуды развивается, как осложнение воспалительных болезней других органов дыхательной системы.
https://youtube.com/watch?v=_f7JN2cIdrI
Привести к возникновению трахеита могут следующие причины:
- сквозняки;
- холодный пол;
- обжигающая или ледяная пища и вода;
- несбалансированный рацион;
- нехватка витаминов A и B.
Механические факторы
Механические факторы, вызывающие сдавливание и сужение просвета дыхательного органа, также могут стать причиной развития трахеита у кошек.
К нарушению целостности хрящевых колец и слизистой оболочки могут привести:
- травмы, укусы, раны;
- новообразования;
- попадание инородного тела;
- операция.
Аллергическая реакция
Аллергический трахеит характерен для кошек, имеющих повышенную чувствительность к различным внешним аллергенам: пыльце растений, пылевым клещам, бытовых средств. При вдыхании раздражителей у животного возникает отек трахеи и бронхов, сопровождающийся рефлекторным кашлем.






