Продромальный период: почему важно знание типичных для болезни явлений продромы?
Содержание:
- Продромальная фаза неинфекционных заболеваний
- Острый неэпидемический паротит
- Хронический интерстициальный паротит
- Симптомы
- Хронический паротит
- Дополнительные методы исследования
- Деградация или выздоровление?
- Общие принципы начала лечения
- 3.Возможности лечении синдрома Девика и прогноз
- Нужен ли анализ на вирус?
- ЧТО ТАКОЕ ВИЧ?
- Применение препарата прамипексола с длительным высвобождением на ранней стадии БП
Продромальная фаза неинфекционных заболеваний
Продромальный период выделяется не только в структуре инфекционной патологии.
Бывает период предвестников и у неинфекционных заболеваний. Данное явление изучено на сегодняшний день недостаточно хорошо, особенно в тех случаях, когда предвестники носят субъективный характер.
- Посторонние ощущения, так называемая аура при мигрени непосредственно перед приступом.
- Предвестники в виде эйфории, галлюцинаций, афазии или светобоязни перед эпилептическим пароксизмом при эпилепсии; некоторые больные именно по этим признакам узнают о приближении припадка и успевают принять сравнительно безопасное положение.
- За некоторое время перед появлением симптоматики острого лейкоза меняется клеточный состав костного мозга, в котором образуются клетки крови.
- Повышение интенсивности и частоты приступов стенокардии в преддверии инфаркта миокарда.
- Продромальная фаза шизофрении: признаки носят характер легких когнитивных изменений, которые могут носить и непостоянный характер и касаются снижения концентрации внимания и объема памяти, уменьшается продуктивность мыслительного процесса; это затрудняет диагностику на стадии продромы, поскольку подобные изменения могут быть списаны на усталость или переутомление.
Острый неэпидемический паротит
Острый неэпидемический паротит- воспаление околоушной железы в результате нарушенного слюноотделения по причине общих и местных факторов.
Причины неэпидемического паротита
Причинами неэпидемического паротита, как уже говорилось ранее, являются общие и местные факторы.
К общим факторам относят инфекционные заболевания, истощение организма, хирургические вмешательства. Местные факторы: воспаление СОПР, инородное тело в выводном протоке железы, лимфаденит, отит, гайморит.
Клиника неэпидемического паротита
Клиника неэпидемического паротита довольно яркая. Пациент жалуется на наличие боли и припухлости чаще в области одной железы. Температура тела выше 39 С. Затем отекает вся околоушная область, оттопыривается мочка уха, появляется затруднение глотания и дыхания, а вслед за этим появляется ксеростомия. Из-за отека сглаживается кожа в области наружного уха, сдавливается слуховой проход, снижается слух. При массировании железы появляется мутный или гнойный экссудат. Воспаление нарастает 3-4дня, затем острые воспалительные реакции спадают, в области железы долгое время сохраняется уплотнение.
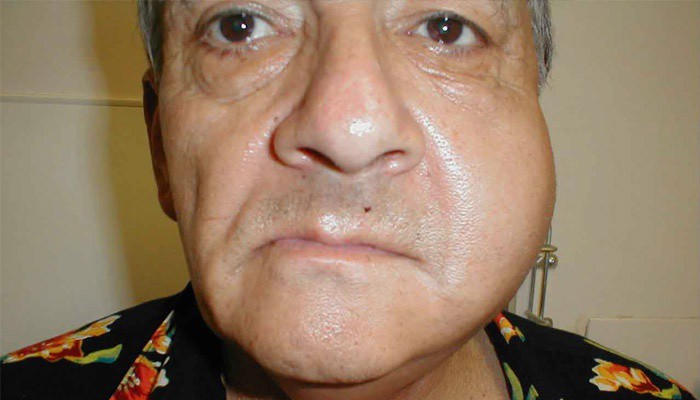
Различают 3 формы острых неэпидемических паротитов: катаральную, гнойную, гангренозную.
Гнойная форма характеризуется интенсивной рвущей болью. Это происходит по причине скопления гноя, образующегося из распада железистой ткани, под капсулой железы. Со временем может образоваться свищ в наружном слуховом проходе, далее распространяться в окологлоточное пространство с образованием окологлоточной флегмоны, вплоть до медиастинита.
Для гангренозной формы характерен обширный некроз такни и развитие медиастинита, тромбозов, флебитов, сепсиса.
Лечение неэпидемического паротита
Лечение неэпидемического паротита на начальной стадии консервативное. Назначают щадящую диету, УВЧ, сухое тепло и компрессы на основе димексида, противовоспалительных средств, антибиотиков. Показаны сульфаниламидные препараты внутримышечно и антибиотико-новокаиновые блокады подкожно и со стороны полости рта по ходу выводного протока.
При тяжелом состоянии назначают антибиотики каждые 3 часа. Также хороший эффект дают промывания выводных протоков химотрипсином. При гнойной форме лечение хирургическое. Делают один разрез по углу челюсти, расслаивают ПЖК, околоушно-жевательную фасцию, а второй разрез по краю скуловой дуги и ставят дренаж.
Профилактика неэпидемического паротита
Профилактика неэпидемического паротита включает в себя хорошую гигиену полости рта, назначение слюногонных средств в случае ксеростомии и дезинфицирующих средств, которые выделяются через слюнные железы (фенилсалицилат, гексаметилентетрамин).
Хронический интерстициальный паротит
Хронический интерстициальный паротит составляет 10% хронических форм паротита. Заболевание характеризуется разрастанием междольковой соединительной ткани без некроза паренхимы.
Клиника
Пациенты жалуются на припухлость в области железы, периодическое покалывание и боль. Чаще поражаются 2 железы.
Объективно кожные покровы не изменены, пальпация безболезненная, железа мягкая. Слюна чистая, но наблюдается гипосаливация, функция железы снижена. При прогрессировании заболевания слюноотделение прекращается, происходит слущивание эпителия выводных протоков.
На сиалографии определяется сужение протоков, их контуры четкие.
Лечение проводят рентгенотерапией – 0,6-0,9 Гр каждые 2-3 дня. Также назначают пирогенал (противосклеротическое действие) и галантамин (улучшение функции железы).
Симптомы
Приступ мигрени протекает по стандартному сценарию, состоящему из нескольких последовательных этапов.
- Продромальная (начальная) стадия. У человека начинает меняться настроение, появляется зевота и сонливость, или, наоборот, бессонница. Некоторые отмечают чувствительность к шуму и яркому свету. Иногда возникает небольшое онемение в одной из рук. Для большинства больных этих симптомов достаточно, чтобы знать – полноценный приступ мигрени на подходе. Длительность продромальной стадии составляет от нескольких часов до нескольких дней, она присутствует не у всех пациентов.
- Аура. Возникает на фоне спазмов сосудов головного мозга. Чаще всего проявляется в виде зрительных нарушений (вспышки в виде пятен, зигзагов или молний перед глазами, искажение контуров предметов, выпадение отдельных полей зрении). Реже возникают вкусовые или слуховые расстройства, проблемы с координацией движений и т.п. Аура наблюдается не у всех пациентов.
- Собственно приступ мигрени. В большинстве случаев проявляется односторонней головной болью, носящей пульсирующий характер. Она начинается с небольшого дискомфорта и постепенно набирает силу, становясь просто невыносимой. Движения, перемена положения тела, яркий свет и громкие звуки усиливают ощущения, вот почему больные стараются провести это время, лежа в затемненном помещении. На фоне головной боли многие пациенты отмечают тошноту, рвоту, болезненность в мышцах шеи и плеч, заложенность носа, слезотечение, озноб и даже повышение температуры. Длительность приступа индивидуальна и составляет от 2-3 часов до нескольких дней.
- Стадия разрешения. В это время головная боль проходит сама собой или после приема лекарственных препаратов. Многие пациенты сначала засыпают, но в течение суток после приступа могут ощущать слабость, вялость, головокружение и снижение настроения. Повышенная чувствительность к свету, звукам и запахам также проходит не сразу. Реже встречается противоположный вид стадии разрешения, при котором больные отмечают повышенную активность.
Хронический паротит
Острый паротит редко хронизируется, поэтому хронический паротит чаще возникает как первичное заболевание.
Хронические паротиты классифицируются на 2 группы: паренхиматозные и интерстициальные.
Хронический паренхиматозный паротит
Хронический паренхиматозный паротит нередко протекает бессимптомно. Однако клиника бывает разнообразной. Пациенты могут жаловаться на припухлость, боль в области железы, вкус гноя во рту. Заболевание длится долго, периодически обостряясь. Чаще поражается одна железа.
Объективно можем увидеть припухлость железы с четкими контурами. Пальпация безболезненная, железа плотная, поверхность бугристая. При массаже железы – слюна с гноем.
Диагностика
Для диагностики проводят контрастную сиалограмму. На сиалограмме можно увидеть деформацию и/или некроз протоков 2-4 порядка и паренхимы железы – на снимке полости, заполненные контрастным веществом. При прогрессировании заболевания полости сливаются, увеличиваются участки некроза вплоть до замещения железистой ткани фиброзной.
Радиосиалографический метод позволяет выявить стадию заболевания. На начальной стадии наблюдается быстрое накопление радиоактивности. В стадии выраженных признаков – медленное накопление. В поздней стадии радиоактивность низкая.
Также применяют цитологический метод диагностики пунктата и секрета железы.
Лечение хронического паренхиматозного паротита
Лечение хронического паренхиматозного паротита представляет трудности из-за неспособности погибших тканей железы регенерировать. Поэтому задача стоматолога заключается в купировании заболевания.
Железу бужируют глазными зондами и каждый день промывают растворами антибиотиков и массируют, освобождая от раствора и гноя до появления чистой слюны. Также протоки можно промывать химотрипсином, раствором калия йодида. Показаны новокаиновые блокады, рентгенотерапия.
При частых рецидивах проводят погашение функции железы трехкратной инстилляцией этилового спирта с нарастающей концентрацией 60-80-96.
Хирургическое лечение: паротидэктомия, экстирпация околоушного протока+денервация ушно-височного нерва.
Дополнительные методы исследования
В настоящий момент нет методов лабораторного или инструментального исследования, которые были бы обязательны у каждого пациента с подозрением на БП. В последние годы больным с БП часто проводят КТ или МРТ головного мозга, однако чаще всего в этом нет необходимости, и в большинстве случаев диагноз может быть установлен на основе клинических данных. Тем не менее, если клиническая картина у больного с синдромом паркинсонизма отклоняется от классического варианта, свойственного БП, в частности, отсутствует типичная реакция на дофаминергические средства, – необходимо проведение нейровизуализации.
При начале заболевания до 50 лет важно исключить гепатолентикулярную дегенерацию, о которой могут свидетельствовать роговичное кольцо Кайзера–Флейшера, низкий уровень церулоплазмина, повышение интенсивности сигнала от базальных ганглиев и мозжечка на Т2-взвешенных МРТ изображениях, повышенная экскреция меди с мочой. Диагностическую значимость может иметь и транскраниальная сонография глубинных структур мозга, выявляющее при БП гиперэхогенные изменения в проекции черной субстанции, связанные с накоплением железа и установленные в 92% случаев клинически вероятной БП, однако его результаты можно интерпретировать лишь в клиническом контексте
Диагностическую значимость может иметь и транскраниальная сонография глубинных структур мозга, выявляющее при БП гиперэхогенные изменения в проекции черной субстанции, связанные с накоплением железа и установленные в 92% случаев клинически вероятной БП, однако его результаты можно интерпретировать лишь в клиническом контексте.
Из практически важных, но пока отсутствующих в нашей стране, методов диагностики следует упомянуть позитронно-эмиссионную томографию (ПЭТ) и однофотонную эмиссионную компьютерную томографию (ОФЭКТ), позволяющие изучить синаптическую передачу на всех уровнях, а также проводить мониторинг патологического процесса. При выявлении снижение накопления F18-флюородопы при ПЭТ и β-CIT при ОФЭКТ в полосатом теле можно говорить о вовлечении в патологический процесс пресинаптических нигростриарных терминалей (первичный паркинсонизм). Определение снижение накопления 11С-раклоприда (лиганд D2рецепторов) при ПЭТ будет указывать на уменьшение количества дофаминовых рецепторов в полосатом теле (паркинсонизм «плюс»).
Деградация или выздоровление?
Результатом этого психического расстройства в остаточной стадии может быть два варианта. Первый не очень радостный: дальнейшее прогрессирование заболевания, и, как результат, деградация личности человека. Выглядит это печально:
- Утрата способности концентрации внимания, существенные пробелы в памяти.
- Потеря интереса к окружающим или к жизни вообще.
- Падение нравственности.
- Невозможность испытывать высокие чувства, такие как любовь, жалость, сострадание.
- Все это может сопровождаться злостью, агрессией или, наоборот, апатией и безразличием.
Подобный исход возможен в том случае, если болезнь начала развиваться еще в раннем детстве, однако не была вовремя выявлена. К этому прибавляется и тот факт, что у кого-то из родственников были психические расстройства. Странности поведения были списаны на особенности характера или трудный период развития.
Если болезнь запущена и лечение начато с острой степени, то добиться стойкой и продолжительной ремиссии довольно проблематично.
Второй вариант оптимистичнее: выздоровление, но оно тоже достаточно условное. Последняя стадия шизофрении, по сути, перетекает в легкую хроническую форму. Больной нуждается в постоянной медикаментозной поддержке и периодической психотерапии.
Тем не менее, человек может вести нормальную жизнь: способен ходить на работу, элементарно обслуживать себя, быть любящим супругом и заботливым родителем. Как и любое другое хроническое заболевание, шизофрения может перейти в активную стадию, от этого никто не застрахован. Однако с помощью современных лекарственных препаратов можно рассчитывать на длительное улучшение состояния – ремиссию. Но это возможно лишь при условии отсутствия необратимых жизненно важных осложнений.
Общие принципы начала лечения
Поскольку на данный момент способность замедлять процесс дегенерации за счет нейропротективного эффекта (возможность защищать интактные клетки от повреждения) или нейрорепаративного эффекта (возможность восстанавливать активность частично поврежденных клеток) ни у одного из применяющихся средств убедительно не доказана, лечение основывается пока на симптоматическом действии. Тем не менее потенциальная возможность нейропротективного эффекта, подтверждаемая экспериментальными или клиническими данными, должна учитываться при назначении лечения.
В настоящее время широкое распространение получила концепция, подчеркивающая важность раннего назначения дофаминергической терапии – немедленно после установления диагноза – с тем, чтобы быстрее скорректировать нейрохимический дисбаланс в мозге и поддержать процессы компенсации. Если ранее подчеркивалась необходимость возможно более длительного сохранения монотерапии, то в настоящее время преимущества такого подхода не представляются очевидными – по сравнению с ранним переходом к комбинации средств с разным механизмом действия
Вопрос о необходимости монотерапии или комбинированной терапии должен решаться индивидуально. В любом случае при выборе препаратов и их дозы следует стремиться не к полному устранению симптомов, а к существенному улучшению функций, позволяющему поддерживать бытовую и профессиональную активность. В то же время следует избегать внесения в схему лечения сразу нескольких изменений (например, повышения дозы сразу нескольких средств или добавления сразу нескольких препаратов), это позволяет оценить отдельно эффективность и безопасность каждого из назначаемых средств
Если ранее подчеркивалась необходимость возможно более длительного сохранения монотерапии, то в настоящее время преимущества такого подхода не представляются очевидными – по сравнению с ранним переходом к комбинации средств с разным механизмом действия. Вопрос о необходимости монотерапии или комбинированной терапии должен решаться индивидуально. В любом случае при выборе препаратов и их дозы следует стремиться не к полному устранению симптомов, а к существенному улучшению функций, позволяющему поддерживать бытовую и профессиональную активность. В то же время следует избегать внесения в схему лечения сразу нескольких изменений (например, повышения дозы сразу нескольких средств или добавления сразу нескольких препаратов), это позволяет оценить отдельно эффективность и безопасность каждого из назначаемых средств.
3.Возможности лечении синдрома Девика и прогноз
Болезнь Девика может иметь острое течение. Патология в такой форме чаще всего развивается как осложнение ОРВИ и диагностируется как постинфекицонный демиелинизирующий энцефаломиелит. В этом случае лечение включает внутривенное введение препаратов иммуноглобулина, метилпреднизолона, а также кортикостероиды. Если заболевание не приобретает хроническую форму, то прогноз вполне благоприятен – можно говорить о возможности полного излечения или с сохранением незначительных остаточных нарушений.
Тяжёлые хронические формы синдрома Девика неизлечимы. Волнообразно прогрессирующая патология приводит к летальному исходу. Терапия таких больных включает симптоматическое и поддерживающее лечение.
В редких случаях синдром Девика диагностируется у детей. При этом заболевание, как правило, имеет однофазное острое течение. После достижения ремиссии обострения не характерны. Своевременное лечение, включающее иммунодепрессивную терапию и кортикостероиды, даёт благоприятный прогноз. Рецидивы у заболевших в детском возрасте – редкое явление.
Нужен ли анализ на вирус?
Если у вас заподозрят КОВИД-19, то для подтверждения диагноза у вас возьмут мазок из носа (возможно, также изо рта) и проведут анализ. Если у вас отходит мокрота, то могут исследовать и мокроту. Анализ позволит выяснить, страдаете ли вы КОВИД-19 или какой-то иной инфекцией.
В некоторых районах нет возможности проводить анализы всем, у кого заподозрено КОВИД-19. В этом случае врач предложит вам оставаться дома и повторно звонить, если состояние ваше ухудшится.
Кроме того, вам могут предложить сделать рентгенографию грудной клетки или компьютерную томографию (КТ), чтобы проверить, не распространилась ли инфекция на легкие.
ЧТО ТАКОЕ ВИЧ?
ВИЧ – это Вирус Иммунодефицита Человека. Он передается только от человека к человеку. Как и все другие вирусы, ВИЧ не может существовать самостоятельно. Для своего размножения ему необходима человеческая клетка – хозяин. Подобно паразиту, ВИЧ использует человеческую клетку, чтобы выжить и размножаться.
ВИЧ не может находиться вне организма человека. Он очень нестоек во внешней среде. Быстро разрушается при нагревании до температуры свыше 57 градусов и почти мгновенно при кипячении.
ЧТО ТАКОЕ ВИЧ – ИНФЕКЦИЯ?
ВИЧ — инфекция – это заболевание, вызываемое вирусом после того, как он попадает внутрь человека. Вирус ослабляет иммунную систему, выполняющую защитную функцию. На протяжении определенного времени (обычно нескольких лет) организму удается удерживать ВИЧ под контролем. В этот период инфицированный человек чувствует себя (и выглядит) вполне здоровым, и часто даже не догадывается о своей проблеме.
ЧТО ПРОИСХОДИТ, КОГДА ВИЧ ПОПАДАЕТ В ОРГАНИЗМ ЧЕЛОВЕКА?
ВИЧ может проникать в различные клетки организма человека: клетки нервной системы, мышечной ткани, желудочно-кишечного тракта. В этих клетках вирус может находиться в неактивной форме долгое время – месяцы и даже годы. Фактически вирус использует эти клетки как убежище. В это время вирус не может быть уничтожен, потому что недоступен ни для антител, ни для лекарственных препаратов.
Периодически вирус выходит в кровеносное русло и сразу отправляется на поиск белых кровяных клеток, так называемых Т-лимфоцитов-помощников или CD-4 клеток. Эти клетки вирус использует для своего размножения.
Т-лимфоциты – это важная часть иммунной системы, которая защищает наш организм от проникновения различных чужеродных агентов: бактерий, вирусов, грибков. Т-лимфоциты отвечают за своевременную замену состарившихся клеток в различных органах нашего тела, способствуют заживлению ранок на коже и слизистых оболочках, помогают справляться с простудами.
Но ВИЧ, размножаясь внутри Т-лимфоцитов, разрушает их. Постепенно иммунная система ослабевает настолько, что она уже больше не может защищать организм. В результате развивается состояние иммунодефицита, при котором человек начинает болеть различными инфекциями.
ЧТО ТАКОЕ СПИД?
СПИД – синдром приобретенного иммунодефицита.
СИНДРОМ – ряд признаков и симптомов, указывающих на наличие определенной болезни или состояния.
ПРИОБРЕТЕННОГО — не врожденного, а переданного от человека человеку, в том числе, от матери – ребенку.
ИММУННОГО – относящегося к иммунной системе человека, которая обеспечивает защиту от болезнетворных бактерий.
ДЕФИЦИТА – отсутствие ответа со стороны иммунной системы на наличие болезнетворных микробов.
СПИД – это конечная стадия развития ВИЧ-инфекции.
Присутствие вируса в организме держит иммунитет в постоянном напряжении. Иммунная система пытается бороться с вирусом, а ВИЧ, в свою очередь, уничтожает все новые и новые CD-4 клетки. Чем больше вирусов в крови, тем больше поражается Т-лимфоцитов.
У каждого организма есть свои ресурсы и свой потенциал, но они не безграничны. В какой-то момент организм исчерпывает свои ресурсы и перестает сопротивляться чужеродным агентам, развивается стадия СПИДа.
Проявления СПИДа разнообразны, в основном это, так называемые, оппортунистические заболевания: пневмоцистная пневмония, туберкулез, грибковые поражения кожи и внутренних органов, герпес, токсоплазмоз, саркома Капоши и другие.
Применение препарата прамипексола с длительным высвобождением на ранней стадии БП
Разработка новых лекарственных форм противопаркинсонических препаратов, обеспечивающих их длительное высвобождение и допускающих однократный прием в течение дня, не просто делает лечение более удобным, но и, улучшая приверженность пациентов лечению, повышает долгосрочную эффективность терапии. Кроме того, при медленном высвобождении препарата в течение суток достигается более стабильная его концентрация в крови, что может обеспечить его лучшую переносимость и эффективный контроль симптомов заболевания в течение всего дня (как в дневное, так и в ночное время).
Новая лекарственная форма прамипексола с длительным (контролируемым) высвобождением, предполагающая однократный прием в течение дня, применяется в европейских странах и США с 2009 года, а в нашей стране – с 2012 года. Она представляет собой матриксную таблетку, в которой активное вещество равномерно распределено в полимерном матриксе. В желудочно-кишечном тракте матрикс впитывает жидкость и превращается в гель, который равномерно высвобождает прамипексол в течение 24 ч. Поскольку прамипексол хорошо растворяется в жидкой среде, независимо от ее pH, активное вещество высвобождается из матрикса и всасывается на протяжении всего кишечника. Скорость опорожнения желудка и моторика кишечника не оказывают существенного влияния на действие препарата. Параметры всасывания не зависят также от того, принимается препарат натощак или после еды .
При разработке новой лекарственной формы была учтена возможность простого, одномоментного перехода от традиционной формы препарата к новой. Условием этого является то, что равные суточные дозы препарата с немедленным высвобождением (принимаемым 3 раза в день) и длительным высвобождение (принимаемым 1 раз в день) оказывают одинаковое противопаркинсоническое действие. Различие между новой и традиционной лекарственными формами прамипексола заключается лишь в скорости высвобождения активного вещества. Период полужизни прамипексола при применении обеих форм один и тот же, но благодаря контролируемому высвобождению обеспечивается более длительное поддержание терапевтической концентрации препарата в крови .
Эквивалентность действия равных суточных доз препаратов прамипексола с немедленным и длительным высвобождением была подтверждена в целом ряде клинических испытаний.
Следует подчеркнуть особое удобство новой лекарственной формы прамипексола, которую достаточно принимать один раз в день, для пациентов с ранней стадией БП, продолжающих работать. Во избежание побочного действия препарат назначается путем медленного титрования – по той же схеме, что и препарат с немедленным высвобождением. Для этого таблетки прамипексола с длительным высвобождением выпускаются в нескольких дозировках: 0,375, 0,75, 1,5, 3 и 4,5 мг. Лечение начинают с дозы 0,375 мг 1 раз в день, далее при условии хорошей переносимости каждые 7 дней переходят на следующий уровень дозы до достижения оптимального эффекта, максимально до 4,5 мг/сут (таблица 3). После достижения дозы 1,5 мг/сут титрование иногда целесообразно проводить медленнее, так как развитие полного лечебного эффекта может требовать нескольких недель. Рекомендуемая доза для поддерживающей терапии (как на ранней, так и на развернутой или поздней стадиях заболевания) может колебаться от 0,375 до 4,5 мг/сут. Наиболее часто применяемая доза – 3 мг/сут.
Таблица 3. Схема титрования прамипексола с длительным высвобождением.
| Неделя | Доза |
| 1-я | 0,375 мг 1 раз в день |
| 2-я | 0,75 мг 1 раз в день |
| 3-я | 1,5 мг 1 раз в день |
| 4-я | 2,25 мг 1 раз в день |
| 5-я | 3 мг 1 раз в день |
| 6-я | 3,75 мг 1 раз в день |
| 7-я | 4,5 мг 1 раз в день |





