Почему у меня желтые глаза?
Содержание:
- Прочие глазные заболевания
- Причины пожелтения глаз
- Причины синдрома
- Заболевания крови
- Диагностика боли в пятке
- Про осложнения холецистэктомии
- Методы лечения
- Как лечатся пожелтевшие глаза?
- Консервативное (медикаментозное) лечение
- Дистрофии конъюнктивы
- Лечение
- Распространенное заблуждение
- Причины появления белков желтого глаза и желтухи у детей
- 1.Что такое желтуха и ее симптомы?
- Красное пятно внутри глаза
- Послеоперационная диарея
- Удаление пингвекулы
- Болезни желчевыводящих путей как причина пожелтения белков глаз
Прочие глазные заболевания
Причины желтых белков глаз
Если у человека желтые белки глаз. то это может говорить и о проблемах органов зрения. Это может быть пингвекула (образование желтого цвета). Причиной заболевания является нарушение обмена липидами. В результате которого в глазу образовывается жировик выраженного желтого цвета. В случае если пингвекула доставляет неудобства, ее удаляет с помощью несложной операции. На глазу может остаться незначительный шрам, практически не заметный невооруженным глазом.
У более чем двух процентов населения земли проявляется заболевание, которое называется птеригиум. По своей сути это коньюктевит, который постоянно увеличивается и занимает все большую и большую площадь поверхности глаза. Это заболевание весьма опасно. И требует быстрого лечения. Опасность состоит в возможности перекидывания его на зрачок. При затянувшейся диагностике или отсутствии лечения птеригиум вполне может привести к полной потере зрения.
Причины пожелтения глаз
В норме у человека белые склеры, черные зрачки и цветные радужки. Желтизна белков является патологическим состоянием и свидетельствует о проблемах с печенью. Изменение цвета склер характерно для гепатита видов А, В, С и D. В клетках печени вырабатывается пигмент, окрашивающий белки глаз. У больного гепатитом отмечается не только желтушность склер, но и кожных покровов. Болезнь появляется из-за вирусов, бактерий, паразитов и токсинов. Отсутствие своевременной терапии приводит к летальному исходу.
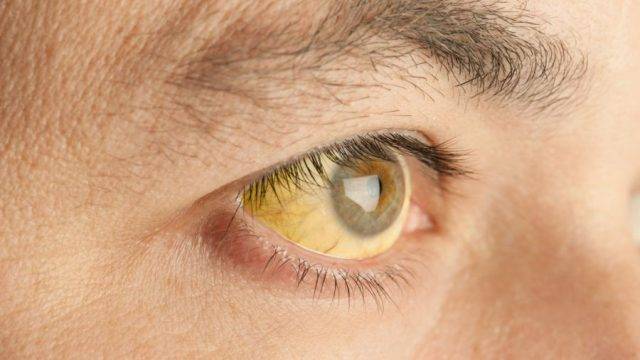
Помимо гепатита, пожелтение белков глаз наблюдается при таких печеночных патологиях, как:
- синдром Циве;
- саркоидоз;
- цирроз;
- рак;
- эхинококкоз;
- амебиаз.
Желтые белки глаз наблюдаются при заболеваниях крови. Вследствие гемолиза эритроцитов в организме растет количество непрямого билирубина. Печень не успевает нейтрализовать данное вещество. Избыток билирубина приводит к желтым глазным яблокам. Изменение цвета провоцируют следующие болезни крови:
- малярия;
- бабезиоз;
- мембранопатия;
- энзимопатия;
- гемоглобинопатия;
- аутоиммунная гемолитическая анемия;
- отравление гемолитическими ядами.
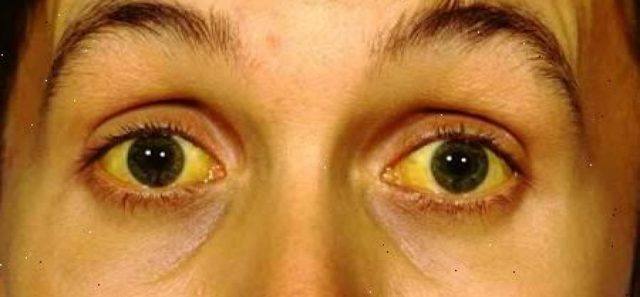
Пожелтение глаз возможно при болезнях желчевыводящих путей. Биологическая жидкость желто-коричневого цвета попадает в кровь. Возрастает количество токсинов. Печень не успевает нейтрализовать вредные вещества. Прямой билирубин, кислоты, металлы, холестерин проникают в слизистые оболочки. Из-за этого появляется желтизна в глазах. Клиническая картина дополняется болезненным мочеиспусканием, ухудшением аппетита, повышением температуры тела. Желтые склеры глаз отмечаются при таких патологиях желчевыводящих путей, как:
- желчнокаменная болезнь;
- первичный склерозирующий холангит;
- описторхоз;
- опухоли органов билиопанкреатодуоденальной зоны.
https://youtube.com/watch?v=IhLzy9BikWo
Желтые белки глаз — это один из признаков нарушения обмена веществ. При неправильном метаболизме меди, железа и билирубинов в организме накапливаются шлаки. Если белки глаз желтые, возможной причиной является интоксикация. Обмен веществ нарушается при гемохроматозе, амилоидозе, синдроме Криглера-Найяра, болезни Жильбера, синдроме Дабина-Джонсона и болезни Вильсона-Коновалова. Желтые глаза являются лишь одним из симптомов данных патологий. Реальные последствия заболеваний гораздо опаснее.
Причины синдрома
Первичный рак печени — относительно редкое онкологическое заболевание. Намного чаще злокачественные опухоли возникают в этом органе как метастазы.
Печень активно снабжается кровью. Более того, она выполняет в организме роль депо крови. Здесь кровь накапливается и отсюда распределяется по мышцам во время физических нагрузок.
При онкологических заболеваниях в печень поступают раковые клетки, оторвавшиеся от своего очага и мигрирующие по кровеносным сосудам. Здесь они имеют возможность закрепиться и образовать вторичный очаг опухоли — метастаз.
Эта опухоль сдавливает внутрипеченочные протоки, препятствует эвакуации желчи и служит причиной ее накопления с развитием желтухи.
Метастатический рак печени чаще всего возникают при раке желудка, шейки матки, яичников, средостения, легкого, кишечника, простаты, а также при саркомах молочной железы.
Первичный и вторичный рак печени — не единственные причины сдавления желчных протоков. Механическая желтуха может возникнуть при опухоли холедоха, головки поджелудочной железы, 12-перстной кишки, желчного пузыря, фатерова соска.
При развитии неходжкинской лимфомы происходит увеличение лимфатических узлов у печеночных ворот, которые сдавливают желчные протоки и препятствуют оттоку желчи.
Заболевания крови
Заболевания крови, которые протекают с разрушением эритроцитов и распадом гемоглобина, сопровождаются гемолитическим типом желтухи. При этом кожные покровы окрашиваются слабо (они имеют бледный цвет с слегка желтушным окрасом), а склеры имеют желто-лимонный цвет.
Заболевания крови, которые могут сопровождаться желтушностью белков глаз:
- малярия – паразитарное заболевание, которое сопровождается разрушением красных кровяных телец из-за размножения в них малярийных плазмодиев;
- врожденные генетические дефекты эритроцитов и гемоглобина (мембранопатии, энзимопатии, гемоглобинопатии) – например, болезнь Минковского-Шофара, таласемии, серповидно-клеточная анемия;
- аутоиммунные гемолитические анемии;
- укусы змей и насекомых, яд которых обладает гемолитическими свойствами;
- отравление ядами, которые имеют гемолитическое действие, то есть разрушают эритроциты крови.
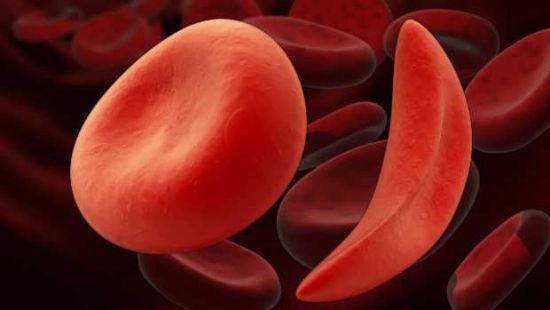
При серповидно-клеточной анемии эритроциты имеют патологическую форму полумесяца, из-за чего быстро разрушаются, вследствие такого гемолиза в крови повышается уровень билирубина и появляется желтушность склер
Диагностика боли в пятке
Для диагностики болезней пятки нужно обратиться к травматологу-ортопеду. В большинстве случаев именно этот специалист будет заниматься вашим дальнейшим лечением. Если попасть на прием к этому специалисту сложно, можно начать с посещения хирурга. Возможно, в ходе обследования потребуется консультация других врачей: ревматолога — для исключения системных болезней суставов, невролога — для исключения заболеваний нервов стопы.
Существуют некоторые дополнительные признаки, по которым вы и врач сможете заподозрить причину боли в пятке. Так, онемение или покалывание в ноге скорее указывает на повреждение нерва. Это может быть описанным выше синдромом тарзального канала или проявлением общего поражения периферических нервов, что бывает, например, при сахарном диабете. Если стопа горячая на ощупь и припухшая, возможно инфекционное поражение мягких тканей или пяточной кости. В этих случаях потребуется помощь хирурга. Ограничение подвижности и боли в суставах стопы указывают на вероятное развитие артрита — воспаления сустава.
Для уточнения диагноза врач может назначить следующие обследования:
Про осложнения холецистэктомии
Все осложнения можно разделить на два вида: возникающие непосредственно во время или в ближайшее время после операции; и отдаленные (пресловутый постхолецистэктомический синдром).
Большинство возникающих во время или сразу после операции осложнений, к счастью, «малые», не угрожающие жизни и здоровью. Это гематомы, серомы, воспаление — суммарно в районе 5 %, чаще всего не требуют никакого особого лечения, не говоря уже о повторных операциях.
Серьезных осложнений во время операции, по большому счету, четыре – это кровотечение, травма желчных протоков, тромбоэмболия легочной артерии и резидуальный холедохолитиаз.
Несмотря на отработанную методику лапароскопической холецистэктомии, исключить их полностью пока не удается даже в клиниках, где накоплен большой опыт выполнения этих операций.
Кровотечение
С кровотечением понятно — оно может возникнуть во время любой операции. При плановой холецистэктомии риск минимальный.
Повреждение желчных протоков
Страшный сон для любого хирурга. По литературным данным частота 0,15–0,36 % и зависит от многих факторов: плановая или экстренная операция (понятно, что плановой риски значительно ниже), выраженности воспалительных и рубцовых изменений в зоне желчного пузыря, конституциональных и анатомических особенностей… Встречается целый ряд аномалий (взаимоотношений анатомических структур в зоне желчного пузыря), которые иногда ставят в тупик даже очень искушенного хирурга. Основное правило здесь — «не уверен — не обгоняй», в том смысле, что мы должны быть абсолютно уверены в понимании анатомии у конкретного пациента. Всегда. Каждый раз. Даже в самых «банальных» случаях.
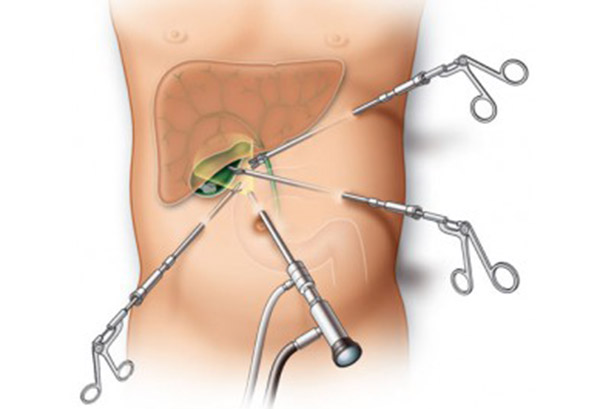
Безусловно, большое значение имеет опыт хирурга и качество оборудования. Есть целый ряд приемов, которые позволяют минимизировать риск осложнений — техника critical view of safety(для меня и уже многих коллег — обязательна во время каждой операции), интраоперационная холангиография, и даже использование флюоресцентной лапароскопии (ICG). Думаю, технические особенности не очень интересны для «нехирургов», но тем не менее)
Следующее осложнение — это тромбоэмболия легочной артерии
К счастью, довольно редко при лапароскопической холецистэктомии и правильной профилактике, хотя на 100 % предотвратить его до сих пор невозможно. Очень много факторов влияют, в том числе время операции, объем кровопотери, состояние свертывающей системы, наличие варикозной болезни, возраст… Все это учитывается, определяются риски и подбор оптимального варианта профилактики.
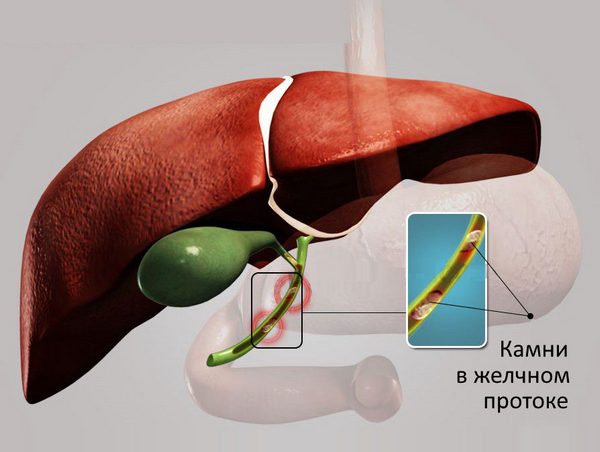
«Забытые» камни в желчном протоке или резидуальный холедохолитиаз
Отдельная большая тема для разговоров типа «Если удалить желчный пузырь, камни продолжат образовываться в протоках». Много раз уже писали — это очень редкая история, разве что в ситуации типа персистирующего холангита или муковисцидоза. Подавляющее большинство камней в протоках после удаления желчного пузыря были там на момент удаления, но никак себя не проявляли. До недавнего времени у нас не было безопасного способа диагностики бессимптомного холедохолитиаза. Последние годы активно пользуемся МРТ (это безопасно и информативно). Думаю, это здорово уменьшит количество «забытых камней».
Методы лечения
Чаще всего белки глаз приобретают желтоватый оттенок из-за нарушения работы пищеварительной системы. Поэтому в большинстве случаев нужно обращаться к гастроэнтерологу. Если симптом желтых глаз связан с заболеваниями крови, то проблема переходит в ведение гематолога. В случае невыясненной причины появление желтизны глаз, стоит обратиться к терапевту, который после установления обстоятельств болезни направляет пациента к врачу узкой специальности. При этом схема лечения может выглядеть так:
- Назначение противовирусных, противопаразитных и противовоспалительных лекарственных средств при саркоидозе, гепатите или циррозе. Если обнаружены эхинококкоз или рак печени, то больному показана операция.
- Лечение направлено либо на устранение симптомов, либо на полное избавление от заболевания, если дело касается болезней крови. В некоторых случаях необходимы переливание крови или пересадка костного мозга.
- Если у больного нарушен обмен веществ, в первую очередь назначаются средства, выводящие из организма токсичный билирубин. Исключение составляет случай с амилидозом, так как отложения всасываются в ткани.
- При панкреатите для начала больному назначают голодание. Только потом ему выписывают диету и препараты, которые уменьшают выработку желудочной секреции.
В любом случае, легче предотвратить заболевание, чем вылечить его.
Как лечатся пожелтевшие глаза?
Лечение
желтухи и других причин пожелтения глаз зависит от первопричины.
Преджелтушное состояние
Этот тип
желтухи возникает, когда ваше тело разрушает слишком много эритроцитов, и ваша
печень не может справиться с огромным объемом вырабатываемого билирубина,
поэтому он накапливается в вашем организме.
Это
происходит до того, как ваша печень будет повреждена, и вызывается такими
состояниями, как малярия и серповидно-клеточная анемия.
Ваш врач,
скорее всего, назначит вам лекарства для устранения причины или уменьшения
симптомов. Вам могут порекомендовать переливание крови, внутривенную
регидратацию или определенные препараты, если это вызвано серповидно-клеточной
анемией.
Внутрипеченочная
желтуха
Этот тип
желтухи случается, если ваша печень уже была немного повреждена. Это обычно
вызвано инфекциями, такими как вирусный гепатит или рубцы печени.
Антивирусные
препараты могут помочь в лечении вирусных инфекций в вашей печени, устраняя
причину желтухи и защищая вас от других осложнений инфекции печени.
Рубцевание
печени, вызванное употреблением алкоголя или воздействием химических веществ
или токсинов, которые влияют на вашу печень, можно вылечить, удалив источник —
уменьшите количество употребляемого алкоголя или полностью прекратите пить или
узнайте, что вызывает повреждение печени.
Вам может
понадобиться пересадка печени, если ваша печень была серьезно повреждена. Если
не осталось достаточно здоровой ткани печени, у вас может развиться печеночная
недостаточность, если печень не будет заменена.
Постпеченочная
желтуха
Этот тип
желтухи происходит, если заблокирован желчный проток, что означает, что
билирубин и другие отработанные вещества не могут выйти из печени.
Хирургия
является наиболее распространенным методом лечения постпеченочной желтухи. Операция
проводится путем удаления желчного пузыря, части желчного протока и части
поджелудочной железы.
Нарушения работы
желчного пузыря
Ваш доктор,
вероятно, предложит удалить желчный пузырь, если желчные протоки заблокированы,
желчный пузырь воспален или желчный пузырь полон желчных камней.
Вы сможете
жить без желчного пузыря.
Консервативное (медикаментозное) лечение
Как говорилось ранее, синяки могут появляться по разным причинам (стрессы, различные заболевания внутренних органов, долгая работа за компьютером), поэтому данную проблему нужно лечить как снаружи, так и изнутри.
При необходимости медикаментозное лечение подбирается, в зависимости от «виновника» кругов под глазами:
-
Если человек страдает стрессом, ему назначается индивидуальная схема лечения, чтобы отрегулировать работу нервной и других систем. Если стресс стал хроническим, то пациенту могут быть назначены дополнительные лабораторные исследования, чтобы выявить все дефициты, затем ему назначат терапию.
-
При нарушениях сна назначаются препараты, позволяющие восстановить биологические ритмы человека и глубокую фазу сна.
-
Если есть сбой в работе печени (что часто приводит к кругам под глазами), то обычно рекомендуются гепапротекторы или комплексная терапия, если есть сопутствующие нарушения.
-
Если синяки в этой зоне являются следствием аллергии, то здесь помогут антигистаминные препараты.
Любое медикаментозное лечение должно назначаться только врачом.
В устранении проблемы снаружи помогут косметологические процедуры, а также кремы и гели. Они должны быть гипоаллергенными, содержать витамины А и Е, оказывать омолаживающее действие, укреплять кожу, придавать ей тонус и свежесть.
Дистрофии конъюнктивы
Пингвекула (жировик)
Пингвекула — ограниченное утолщение конъюнктивы, появляющееся в области внутреннего края роговицы.
Возникает у людей пожилого возраста как результат раздражения глаза внешними факторами. Патология может выглядеть как небольшой косметический дефект. Удаляют в редких случаях, по желанию пациента.
Птеригиум
Птеригиум (или крыловидная плевра) — аналог слизистой оболочки глазного яблока, имеет треугольную форму и врастает в поверхность роговицы со стороны носа. Причина — механические, химические раздражители, долгое пребывание на солнце без темных очков.
Непрогрессирующая форма птеригиума хирургического лечения не требует.
Прогрессирующая форма крыловидной плевры начинает разрастаться к центру глаза. В связи с этим ростом появляются следующие симптомы: покраснение и раздражение глаза, слезотечение, снижение зрения из-за астигматизма. В такой ситуации необходима операция.
1
Диагностика и лечение конъюктивита
2
Диагностика и лечение конъюктивита
3
Лечение конъюктивита
Синдром сухого глаза
Синдром сухого глаза — нарушение смачивания поверхности глаза из-за изменения количества и качества слезной жидкости, а также быстрого испарения слезной пленки.
Наш глаз защищен сверхтонкой, трехслойной слезной пленкой. Верхний маслянистый слой обеспечивает скольжение верхнего века по поверхности глаза и препятствует высыханию двух других слоев.
Средний слой (водный, с электролитами) снабжает роговицу глаза питательными веществами, защищает глаз и вымывает из него инородные тела.
Третий муциновый слой обеспечивает гладкость поверхности роговицы и сохраняет четкое зрение. Нарушение стабильности слезной пленки приводит к сухости поверхности конъюнктивы и роговицы и появлению синдрома сухого глаза.
Эту патологию называют «болезнью цивилизации», так как многочасовая работа за компьютером, неувлажненный воздух от кондиционеров и длительное ношение контактных линз крайне способствуют появлению заболевания.
Другими причинами возникновения синдрома сухих глаз могут стать: эндокринные нарушения, патология органов зрения, заболевания соединительной ткани, авитаминоз, применение некоторых лекарственных препаратов.
Симптомы синдрома сухого глаза:
Можно выделить следующие признаки синдрома сухого глаза:
- ощущение песка в глазах, сухость и боль (в конце дня может увеличиваться);
- покраснения глаз;
- туманность зрения, исчезающая при моргании;
- дискомфорт глаз после чтения или работы за компьютером.
Лечение синдрома сухого глаза
При выборе препаратов при лечении синдрома сухого глаза врач-офтальмолог ставит следующие задачи: увлажнение глаз, устранение причины, вызвавшей патологию, стабилизация слезной пленки, профилактика осложнений. Оптимальный выбор — препараты «искусственной слезы» с высокой, средней и низкой вязкостью.
По усмотрению врача могут назначаться противовоспалительные и антибактериальные средства. В исключительных случаях применяется хирургический метод лечения заболевания.
Лечение
В зависимости от результатов проведенных исследований, врач может составить схему лечебных мероприятий, обладающих наибольшей эффективностью при определенной патологии.
Для каждой группы заболеваний существуют проверенные методики консервативного или хирургического лечения:
- Патологии печени. Используются, в основном, консервативные методы (исключение – рак или эхинококкоз). Гепатиты лечатся при помощи противовирусных, противопаразитарных, антибактериальных средств. Используются препараты для восстановления функций клеток печени (гепатопротекторы), желчегонные средства, дезинтоксикационные лекарства и противоядия;
- Патологии крови. Пользуются консервативной терапией. Если малярию еще можно лечить при помощи этиотропных препаратов, то другие виды заболеваний до конца не излечиваются. Поэтому, помимо симптоматического лечения, главным средством является переливание крови;
- Патологии желчевыводящих путей. Консервативная терапия применяется на ранних стадиях болезней, когда возможно устранение закупорки протоков симптоматическими или этиотропными средствами. Однако в запущенных случаях, образовании камней или наличия опухолей, неизбежно хирургическое вмешательство;
- Сбои в процессах метаболизма. Лечение состоит в приеме препаратов, обеспечивающих вывод токсинов из организма и способствующих очищению печени и желчевыводящих путей;
- Острый или хронический панкреатит (в стадии обострения). В первую очередь проводят суточное голодание, что приводит к снижению выработки желудочного секрета и усилению ферментации самой поджелудочной железы. В терапии используют специальные препараты для повышения выработки ферментов, обезболивающие средства и ингибиторы протеолиза;
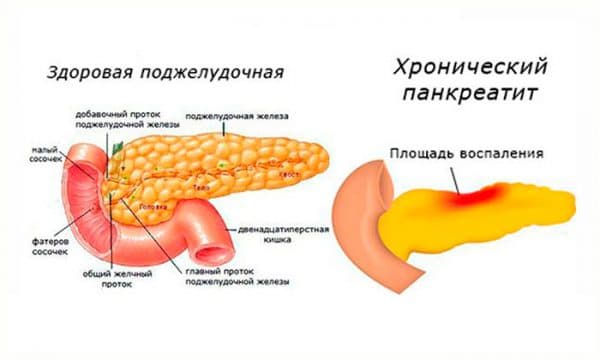
- Паразитарные заболевания лечатся с использованием метронидазола, хингамина и др. Широко распространено лечение народными средствами: тыквенными семечками, чесноком, луком, кедровыми орехами, травами (полынь, бессмертник, пижма, крушина и др. );
- Онкологические новообразования в печени удаляются хирургически после предварительно проведенной химиотерапии. Если характер метастаз носит обширные размеры, то проводится только химиотерапия как средство замедления процесса.
Распространенное заблуждение
Существует множество недугов, способных изменить цвет глазных белков. Некоторые люди полагают, что подобное явление может произойти из-за курения. Однако это заблуждение. Конечно, курение является вредной и опасной для здоровья привычкой. На цвет же глазных белков это никак не влияет.
Чаще всего, причиной изменений являются скрытые недуги или же неправильный рацион. Поэтому при пожелтении белков стоит не только обратиться за помощью к специалистам, но и пересмотреть свое питание.
В первую очередь необходимо:
- Исключить из рациона соленые продукты.
- Отказаться от мучного и жареного.
- Ограничить употребление алкогольных напитков.
- Включить в свой рацион продукты, содержащие большое количество витамина С.
Причины появления белков желтого глаза и желтухи у детей
Желтые глаза у ребенка также могут быть результатом генетически обусловленного заболевания печени, такого как прогрессирующий семейный внутрипеченочный холестаз . Генные мутации нарушают секрецию желчи.
Основные симптомы – желтуха, кожный зуд, низкий рост, увеличенная печень. При отсутствии лечения детский холестаз приводит к смерти в возрасте 20 лет – в основном из-за печеночной недостаточности.
Другие причины желтухи у детей включают:
- атрезия желчевыводящих путей (симптомы желтухи появляются в конце первого месяца жизни ребенка, в результате недостаточного оттока желчи из печени развивается печеночная недостаточность, единственное лечение – слияние желчных протоков с кишечником);
- Болезнь Вильсона (вызванная избыточным накоплением меди в головном мозге и печени; симптомы поражения печени обычно развиваются у подростков и молодых людей).
Синдром Жильбера также является одной из причин появления желтых белков в глазах у детей . Это наследственное заболевание, вызванное низкой активностью фермента связывания билирубина в печени. Единственный симптом – повышенный уровень билирубина, иногда с легким желтоватым оттенком глазных яблок . Это состояние не требует лечения.
1.Что такое желтуха и ее симптомы?
Желтуха (icterus) – это, скорее, не заболевание, а симптом, который наблюдается при ряде патологий, связанных с нарушениями в работе печени и заболеваниями крови. Название говорит само за себя: для этого состояния характерно пожелтение кожи, склер глаз и слизистых оболочек. Всё это является следствием нарушения равновесия между выработкой и выведением из организма билирубина. Он накапливается в крови и окрашивает жёлтым цветом ткани.
Билирубин
- когда печень не преобразует билирубин в желчь;
- при нарушениях в работе системы кроветворения;
- если желчь не выводится по желчевыводящим протокам.
Симптомы желтухи
Истинная желтуха всегда проявляется комплексом симптомов. Если у человека происходит только пожелтение кожи без дополнительных расстройств, такое состояние называют ложной желтухой, и наиболее частая ее причина — избыточное употребление каротина. Его повышенное содержание к организме окрашивает кожу, но не является патологическим состоянием и не имеет отношения к билирубину.
Клиническая картина истиной желтухи может включать:
- пожелтение кожи, склер и слизистых;
- боль в правом подреберье;
- увеличение печени и селезёнки;
- кровотечения из носа;
- кожный зуд;
- повышение температуры;
- анемия;
- потемнение мочи и светлый кал;
- желчная отрыжка.
Красное пятно внутри глаза
Данный дефектвозникает при кровоизлиянии в глаз из-за травм, ранений и т.д. Достаточно стойкий, может сохраняться длительное время. В благоприятном случае красное пятно на глазу нарушает только внешний вид, больной же не испытывает дискомфорта и боли. В сложных ситуациях возможно ухудшение зрения.
Симптоматика красного пятна на белке глаза
Размеры дефекта могут быть самыми различными, от незначительных, до сильно выраженных.Больной ничего не ощущать и не на что не жаловаться. Встречаются случаи нескольких пятен, впоследствии сливающихся воедино.
Причины красного пятна в глазу
Из-за разрывов сосудов кровь попадает внутрь глаза. Размеры пятна зависят от конкретных повреждений. Могут быть повреждены как каппиляры, так и крупные сосуды.Потеря крови при этом различна.
Наиболее частые причины:
Травмы и повреждения различной этиологии. При разрушении сосудистой сетки возникает бледное красное пятно. При глубоком ранении или разрушении роговицывозникает гемофтальм, обильная потеря крови. Гемофтальм может покрывать большую часть поверхности глаза.
Глаукома. Красное пятно в глазу — один из признаков глаукомы. Отмечается повышение уровня ВГД, сильно нагружающего сосуды глаза. Это происходит на фонеухудшения зрения, посветлевшей роговицы, расширенных зрачков и усиливающихся головных болей.
Тяжелая форма синдрома сухого глаза. Из-за недостатка слезной пленки глаз утрачивает природную защиту, пересыхает, воспаляется. Страдают конъюктива и сосуды рядом с нею.
Заболевания эндокринной системы. У лиц, страдающих сахарным диабетом, ухудшается состояние кровеносной системы. Сосуды, снабжающие глаз, теряют свою эластичность и могут разорваться даже незначительных перепадах давления.
Значительные физические нагрузки. Ввызывают повышение артериального давления, слабая сосудистая система может не выдержать.
Переутомление при работе, требующей постоянного напряжения глаз. Дополнительная нагрузка на сосуды вызывает напряжение, сосуды не выдерживают его и разрываются.
Злоупотребление алкоголем. Спирт последовательно вызывает сильное расширение и сужение сосудов. В результате сосуды сужаются больше нормы и не могут пропускатьобычный объем крови внутри глаза.
Резкие изменения внешнего давления. Например, при авиационных перелетах, при дайвинге.
Методы лечения
Если красное пятно вызвано инфекционным заболеванием, необходима консультация у врача-офтальмолога. Обычно в таких случаях назначаются мази или антибактериальные капли — альбуцид, ципромед, левомицетин, тобрекс. Доза зависит от выраженности заболевания.При домашнем лечении по рекомендации специалиста закапывают растворы визин, визомитин, инокс и пр.
В стационаре проводится курс консервативная терапия на основе
- комбинированных средств: косопт, нормоглаукон, фотил;
- препаратов, снижающих выработку водянистой влаги: бетоптик, проксодолол, тимолол;
- лекарств, способствующих оттоку лишней внутриглазной жидкости: ксалатан, траватан, пилокарпин, эпифрин.
После травмы, если пациент не испытывает боли или снижения зрения, можно организовать холодный компресс.Этим снизятся риски воспаления и быстрее заживут ткани. У многих людей красное пятно сохраняется всю жизнь, оно не прогрессирует и не ухудшает зрение.Это своего рода эстетический дефект, который можно удалить при желании пациента хирургическим путем.
При наличии глаукомы самостоятельно лечиться нельзя. Необходима нормализация внутриглазного давления.Во всех тяжелых случаях при ухудшении зрения проводится хиругическая операция.
Методы диагностики
Пациенту с красным пятном в глазу прежде всего необходимо показаться офтальмологу. Врач осмотрит больного, выполнит офтальмоскопию.
Эта диагностическая процедура показывает состояние глазного дна, сетчатки, сосудов и глазного нерва.Выяснив состояние сосудистой системы и имеющихся дефектов, офтальмолог предложит тактику лечения. Операция или терапия требуются не всегда.
В некоторых случаях целесообразнее плановые осмотры в клинике офтальмологии для контроля заживления раны.
Послеоперационная диарея
Мнения по поводу причин ее появления разные, большинство экспертов отводит ведущую роль отсутствии резервуарной функции желчного пузыря. При недостаточном обратном всасывании постоянно поступающей желчи, она в большем, чем обычно количестве поступает в толстую кишку, что и провоцирует диарею. Надо сказать, что при желчекаменной болезни функция пузыря уже нарушена, и часть пациентов жалуются на диарею и до операции.

Очень разные данные о частоте этого симптома, от 1 до 35 %. Большинство исследований говорит о 10–15 %. В моей практике намного ниже, но достоверность личных наблюдений, как известно, невелика
Кроме соблюдения диеты (очень важно есть понемногу несколько раз в день), с диареей помогут справиться секвестранты желчных кислот (колестирамин), иногда приходится назначать лоперамид. В подавляющем большинстве случаев диарея проходит довольно быстро.
Есть мнение, подтвержденное экспериментальными исследованиями, что при сохраненном сфинктерном аппарате, общий желчный проток в течение нескольких месяцев частично компенсирует резервуарную функцию желчного пузыря.
Удаление пингвекулы
Показаний к операции при данном процессе не так уж много. В их числе:
- Желание пациента избавиться от косметического дефекта;
- Частые пингвекулиты, поддающиеся лечению с трудом или не поддающиеся вовсе;
- Быстрое прогрессирование патологии;
- Возникновение угрозы зрительным функциям.
Хотя заболевание в большинстве случаев не нарушает зрительные функции, необходимость оперативного лечения может подтвердить или опровергнуть только офтальмолог после тщательного исследования всех функций глаза, а также осмотра в свете щелевой лампы.
Удаление пингвекулы на сегодняшний день производится лазером, что дает дополнительные преимущества перед «ручным» методом лечения. К преимуществам лазерного лечения относят:
- Бескровность операции;
- Местное обезболивание, что значительно снижает нагрузку на организм и сужает перечень противопоказаний;
- Короткие сроки реабилитации после оперативного вмешательства;
- Отсутствие рубцевания на месте проведения операции.
Удаление пигвекулы лазером имеет достаточно демократичную цену. Впрочем, стоимость операции колеблется в зависимости от выбора учреждения, в котором она будет проводиться, объема пред – и послеоперационного ухода.
Пингвекула, удаленная лазером, практически не рецидивирует. После проведения операции необходимо носить темную повязку на глазах, но, как уже говорилось, сроки реабилитации после вмешательства минимальны, потому длительность ношения не составит дольше месяца.
Также возможно консервативное лечение, направленное на устранение дискомфорта при его наличии или воспалительного процесса. Лечение заключается в устранении сухости глаза, что достигается путем назначения увлажняющих и антибактериальных капель.
Следует помнить, что длительно приносящее дискомфорт и часто воспаляющееся образование невозможно вылечить с помощью методов народной медицины. В этих случаях обращение к врачу обязательно.
Медицинский многопрофильный центр имени Святослава Федорова с радостью поможет вам избавиться как от косметических дефектов, так и от серьезных проблем со зрением. Сотрудники медцентра длительное время практикуют лечение офтальмологических заболеваний, возвращая ежедневно десяткам и сотням пациентов красоту глаз и возможности зрения. Доктора ежегодно совершенствуются, осваивая новые методики лечения, сохраняя при этом лучшее отношение к пациенту. Убедитесь в этом сами!
Болезни желчевыводящих путей как причина пожелтения белков глаз
прямой билирубин, холестерин, желчные кислоты, стероиды, металлы и др.внутрипеченочным и внепеченочнымпервичном склерозирующем холангите, желчнокаменной болезни, опухолях органов билиопанкреатодуоденальной зоны, описторхозе
Желчнокаменная болезнь
холестерина, билирубина, желчных кислотнапример, холестеринаврожденные аномалии желчного пузыря, дискинезии желчевыводящих путей, рубцы и спайки в желчевыводящих протокахвоспаление слизистой оболочки желчного пузыря или желчевыводящих протоковсахарный диабет, гипотиреозожирениечрезмерное употребление жирной пищибеременностьэстрогены, клофибрат и др.гепатит, цирроз печени, рак печенипатология, связанная со снижением количества эритроцитов в крови, из-за их разрушениянапример, в теле или дне желчного пузыряпрямого
Опухоли органов билиопанкреатодуоденальной зоны
или желчного пузыряв протокипрямойраке поджелудочной железызакупоркаместо в стенке двенадцатиперстной кишки, где в нее открывается общий желчный протоквстречаются в 15% случаевв кишку
Описторхоз
кошачья двуусткакарась, карп, линь, вобла, лещ, язь и др.в них разрастается соединительная тканьскопление червей в желчных внутрипеченочных путях и деформация стенок желчевыводящих протоковпрямогосклере






